Wenn die ärztliche Kunst ein Körperteil nicht mehr retten kann, bleibt meist nur die Amputation als lebenserhaltende Maßnahme. Eine Amputation ist nicht das Ende, sondern der Anfang eines neuen Lebensabschnittes. Wir hoffen, dass wir Ihnen mit unseren Informationen alle Ihre Fragen beantworten können, die sich im unmittelbaren Umfeld einer Amputation ergeben.
Die Amputation
Amputation – was ist das?
Unter einer Amputation versteht man die vollständige oder teilweise Entfernung eines Körperteils, wobei die Gliedmaßen, und hier insbesondere die Beine, besonders häufig betroffen sind.
Eine Amputation kommt nur dann infrage, wenn es keine therapeutische Möglichkeit gibt, den betroffenen Körperteil zu erhalten. Das ist in der Regel immer dann der Fall, wenn dieser so stark geschädigt ist, dass ohne eine Amputation schwerwiegende gesundheitliche Folgen und/oder starke Schmerzen die Konsequenz für den Patienten wären.
Amputationen sind also immer Folgen einer Erkrankung oder einer Verletzung
beispielsweise durch einen Unfall. [1]
In Deutschland gibt es kein Amputationsregister. Daher liegen gesicherte aktuelle Zahlen über die Anzahl der Amputationen oder die Anzahl der Amputierten nicht vor. Der BMAB fordert die Einrichtung eines Amputations- oder Prothesenregisters, um längerfristig verlässliche Daten zu bekommen.
Für das Jahr 2001 ergaben sich laut Statistik der AOK 44.252 Amputationen unterer Extremitäten zuzüglich 3.891 Revisionsoperationen. Hierin enthalten sind auch Amputationen von Zehen, Vorfuß oder Fuß (insgesamt 23.201), so dass in 2001 21.051 Majoramputationen an den unteren Extremitäten vorgenommen wurden. Bei mindestens 68,6 % aller Amputationen und Revisionen lag eine Diabetes-(Vor-)Erkrankung innerhalb von bis zu 4 1/2 Jahren vor Amputation vor. Über den Anteil der Diabetesfälle an den Majoramputationen sind keine Werte bekannt. [2]
Die von der AOK angegebenen Daten beziehen sich ausschließlich auf Versicherte der AOK. Unter Berücksichtigung des Marktanteils der AOK im Jahr 2001 von 38% muss man für das Jahr 2001 von insgesamt etwa 60.000 Beinamputationen jährlich ausgehen.
Quellen:
[2] Wissenschaftliches Institut der AOK, Bonn
Ursachen für Amputationen
Arterielle Verschluss- erkrankungen
Trauma (Unfall)
Tumor und Infektionen
angeborene Fehlbildungen (Dysmelien)
Verschiedenes
Die Ursachen sind vielfältig, bei jüngeren Menschen sind es vorwiegend angeborene Fehlbildungen oder Sport- und Verkehrsunfälle, aber auch Krebserkrankungen und Infektionen. Zwei Drittel aller Patienten sind älter als 60 Jahre, hier liegt meistens eine arterielle Verschlusskrankheiten vor. Eine arteriellen Verschlusskrankheit (pAVK) ist eine krankhafte Verengungen der Arterien in den Extremitäten, insbesondere in den Beinen. Hauptursache für diese Durchblutungsstörungen ist die Arteriosklerose, im Volksmund auch als „Arterienverkalkung“ bekannt. Zu den Risikofaktoren gehören erhöhter Blutdruck, erhöhte Blutfette, Rauchen und die Blutzuckerkrankheit Diabetes mellitus.
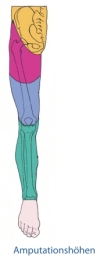
Amputationsarten
Die Amputationsarten der unteren Extremitäten lassen sich nach ihrer Höhe wie folgt unterteilen:
- Amputationen am Fuß
Amputation einzelner Zehenglieder, Amputation eines Teils des Fußes (z.B. Vorfuß- oder Mittelfußamputation) bis zur vollständigen Entfernung des Fußes.
- Unterschenkelamputation
Unter diesen Begriff fallen alle Amputationen, die unterhalb des Kniegelenkes enden, so dass dieses voll funktionsfähig bleibt.
- Knieexartikulationen
Eine Knieexartikulationen (Amputation) wird im Kniegelenk durchgeführt. Die aktive Gelenksteuerung geht verloren, der Oberschenkel, meist mit Kniescheibe, bleibt erhalten.
- Oberschenkelamputation
Eine Oberschenkelamputation kann über die gesamte Länge des Oberschenkels erfolgen.
- Hüftexartikulation
Unter einer Hüftexartikulation versteht man die Amputation eines ganzen Beines im Hüftgelenk. Die häufigsten Ursachen hierfür sind Tumore und Traumata.
Die prothetische Versorgung ist sehr aufwendig, zumal die gesamte Beckenseite zur Be- und Entlastung einbezogen werden muss, jedoch weitaus erfolgversprechender als bei Patienten mit einer Hemipelvektomie.
- Hemipelvektomie
Die Hemipelvektomie ist die drastischste Form einer Exartikulation im Bereich der unteren Extremitäten.
Es wird dabei auf einer Seite die gesamte untere Extremität samt einer kompletten Hälfte des Beckens bis zum Kreuzbein (lat.: Os sacrum), mit der sie im Gelenk verbunden ist, entfernt. Dieses kommt in der Regel nur bei bösartigen Tumorerkrankungen oder ähnlich schweren Erkrankungen vor. Da in diesem Bereich die eigentliche Produktion der Blutzellen stattfindet, ist ein solcher operativer Eingriff schwerwiegend neben den statischen Komplikationen. Eine prothetische Nachversorgung ist hierbei sehr problematisch.
 © eurocom
© eurocomErste Schritte nach der Amputation
Damit Sie Ihren gewohnten Alltag nach der Amputation bald wieder aufnehmen können, ist es wichtig, dass alle Behandlungsmaßnahmen und die Stumpfpflege gut aufeinander abgestimmt sind. Das gilt sowohl für die Zeit, die Sie nach der Amputation noch im Krankenhaus verbringen müssen, als auch für die sich daran anschließende stationäre Rehabilitation in einer Schwerpunktklinik für Amputierte. Auch die ersten Wochen und Monate, die Sie wieder Zuhause verbringen werden, zählen zu dieser wichtigen Genesungsphase dazu.
Im Folgenden erhalten Sie einen kurzen Überblick darüber, wie die Zeit nach der Amputation in der Regel verläuft.
Im Krankenhaus
Die Weltgesundheitsorganisation (WHO) definiert den Begriff „Rehabilitation“ wie folgt:
„Rehabilitation ist die Gesamtheit aller Maßnahmen medizinischer, schulisch/pädagogischer, beruflicher und sozialer Art, die erforderlich sind, um für den Behinderten die bestmöglichen körperlichen, seelischen und sozialen Bedingungen zu schaffen. Diese sollen ihn befähigen, aus eigener Kraft einen möglichst normalen Platz in der Gesellschaft zu behalten oder wieder zu erhalten.“
Die Rehabilitation eines Amputierten beginnt bereits vor der Operation mit der Wahl der richtigen Amputationshöhe. Es ist außerdem Aufgabe des Arztes, seinen Patienten sorgfältig darüber aufklären, wie er bei der Operation vorgehen wird und wie die weiteren Schritte aussehen. Nach der Operation werden die wesentlichen Weichen dafür gestellt, wie sich der weitere Rehabilitationsverlauf gestaltet und wie rasch der Patient wieder in sein gewohntes Umfeld zurückkehren kann. Wichtigstes Ziel ist, dass sich die Grunderkrankung stabilisiert hat und die Wunde abheilt, denn die Verlegung in die Rehabilitationsklinik macht erst dann Sinn, wenn die Wundheilung weitgehend abgeschlossen ist.
Die Behandlung des Stumpfes wird an die Amputationsursache und die Besonderheiten des Stumpfes angepasst. Dabei wird auf eine sorgfältige Wundpflege und Stumpfformung geachtet. Da die Ansammlung von Gewebsflüssigkeit (Ödem) nach der Operation usgeprägt ist, werden zunächst Kompressionsverbände angelegt. Nachdem die Wunddrainagen entfernt wurden, können spezielle Silikonhüllen, so genannte Post-OP-Liner, verwendet werden.
Erste physiotherapeutische Übungen mobilisieren und kräftigen den Körper und die nichtamputierte Seite. Außerdem trainiert der Patient unter Aufsicht, wie er vom Bett in den Rollstuhl und zurück wechseln kann. Wenn möglich werden auch erste Steh- und Gehübungen ohne Prothese am Barren durchgeführt.
Bei normalem Krankheitsverlauf erfolgt zwei bis drei Wochen nach der Operation die Verlegung in eine Rehabilitationsklinik, die sich auf die Mobilisation von Amputierten spezialisiert hat.
Grundsätzlich bestimmt der Arzt in Absprache mit dem Orthopädietechniker den Zeitpunkt der ersten Prothesenversorgung, wobei der erste Kontakt zwischen Patient und Orthopädietechniker möglichst frühzeitig erfolgen sollte. Wenn die Stumpfverhältnisse im Krankenhaus noch keine Prothesenversorgung zulassen, wird der Patient ohne Prothese in die Rehaklinik verlegt.
Der Orthopädietechniker hat eine Schlüsselfunktion: Er wird zukünftig Wegbegleiter – sowohl während als auch nach der Rehabilitation. Da er alle Belange der Prothesenversorgung übernimmt, ist es wichtig, dass zwischen ihm und dem Patienten ein Vertrauensverhältnis entsteht.
In einem ersten Schritt wird der Orthopädietechniker die Stumpfverhältnisse begutachten und Stumpfstrümpfe und Silikonliner anpassen. Anhand der individuellen Voraussetzungen des Patienten macht der Orthopädietechniker Vorschläge für die weitere Prothesenversorgung. Er steht an der Schnittstelle zwischen Arzt, Krankenkasse und Patient.
Quelle:
eurocom – European Manufacturers Federation for Compression Therapy and Orthopaedic Devices
www.eurocom-info.de
A-Z der Amputation
Abdomen, abdominal
Leib, Bauch, bauchseitig
Abduktion
Abspreizung
Acetabulum
Hüftgelenk-Pfannenhöhle
Adapter
verbinden zwei Prothesenpassteile miteinander. Für diesen Zweck gibt es viele verschiedene Adapter, z. B. den Rohradapter zwischen Knie und Fuß oder den Sachfußadapter, welcher einen Fuß mit dem Rohr verbindet. Eine besondere Form ist der Lotusadapter unter dem Schaft, der Oberschenkelamputierten das Nachobendrehen des Unterschenkels z. B. zum Knieüberschlagen gewährt.
Adduktion
Anspreizung
Akupunktur
sind über 6000 Jahre alte Heilmethoden aus China, also Therapieformen der altchinesischen Medizin. Mit Akupunkturnadeln wird an geeignet ausgewählten Stellen in die Haut gestochen. Auf diese Weise wird die Lebensenergie Qi, die in Energiebahnen im Körper fließt, wieder in die richtige Bahn “geschleust”. Gesundheitliche Beschwerden entstehen durch eine Störung des Energieflusses. Fließt die Energie wieder in ihrer richtigen Bahn, lassen die gesundheitlichen Beschwerden nach. Die gleichen Gedanken liegen auch der Akupressur zu Grunde. Dies ist die so genannte Fingerdruckmassage als Variante der Akupunktur. Bei dieser Heilmethode werden Akupunkturpunkte massiert, die auf den Energiebahnen liegen und in direkter Verbindung mit Organen und Gefäßen stehen. So kann man durch Händedruck Einfluss auf körperliche und psychische Vorgänge nehmen. Beide Therapieformen werden zur Behandlung von Phantomschmerzen angewandt.
Allergie
Eine Allergie (griech. allos = anders, ergon = Wirkung) ist eine Überempfindlichkeit des Körpers gegen einen bestimmten Stoff. Hervorgerufen wird sie durch eine übersteigerte Reaktion des Immunsystems. Zu den Anzeichen einer Krankheit kommt es in der Regel erst nach mehrmaligem Kontakt mit der allergieauslösenden Substanz. Welche Beschwerden auftreten, ist individuell unterschiedlich. Die Symptome reichen von Hautausschlägen, tränenden Augen bis hin zum akuten und lebensbedrohlichen anaphylaktischen Schock (Anaphylaxie = akute, lebensbedrohliche allergische Allgemeinreaktion des Organismus).
Allopathie
Schulmedizin.
alternierend
wechselweise.
Amelie
völliges Fehlen einer od. mehrerer Extremitäten.
Amputationsneurom
geschwulstartige Nervenstumpfverdickung nach einer Amputation.
Angiologie
Lehre der Blut- und Lymphgefäße und deren Krankheiten.
anterior
vorne gelegen.
Anteversion
Vorwärtswendung.
Antivarus
gegen die O-Form gerichtet.
Anästhesie
lokale oder allgemeine Schmerzausschaltung/Betäubung.
Aponeurose
Muskel-Sehnen-Spiegel.
Arretierung
die Verriegelung zwischen Silikonliner und Prothese.
Artikulation, artikulär
Gelenk, gelenkbezogen.
Atrophie, atrophieren
Schwund, verkümmern (z. B. Muskelschwund), Rückbildung normal entwickelter Gewebe oder Zellen
Autogenes Training
Entspannungsmethode.
Axilla, axillar
Achselhöhle, in der Achsel befindlich.
Bizeps
zweiköpfig (z. B. Bizepsmuskel).
Carbon
Werkstoffe, die zu 100% aus Kohlenstoff bestehen, Eigenschaften: Leichtigkeit, enorme Zähigkeit und hohe Energierückgabe bei Biegung.
Cat-Cam Schaft
Längsovale Schaftform, die viele medizinische Vorteile bietet, wie ungehinderte Durchblutung des Stumpfes, erhöhte Funktion der Muskulatur, natürliche Belastung des Hüftgelenks sowie bessere Führung der Prothese.
chronisch
über längere Zeit verlaufend.
Derotation
Drehkorrektur.
Detorsion
Zurückdrehung, Korrekturdrehung.
Dexter
rechts.
digital
zum Finger bzw. zur Zehe gehörig.
Digitus
Finger oder Zehe.
Dislokation, dislozieren
Verschiebung, verschieben.
distal
entfernt, körperfern.
Distorsion
Verstauchung, Verdrehung.
dorsal
rückseitig, hinten.
Druckläsion
Oberflächenschädigung der Haut und Weichteile durch übermäßige Druckeinwirkung.
Dysmelie
bezeichnet eine angeborene Gliedmaßenfehlbildung.
endogen
durch innere Ursachen bedingt.
exogen
durch äußere Ursachen bedingt.
Extension
Ausdehnung, Ausbreitung, Streckung.
extra
außerhalb.
Extremitäten
Gliedmaße.
Faszie
Hülle um Muskeln und Sehnen.
Femur
Oberschenkelknochen.
Fibula
Wadenbein (äußerer Knochen des Unterschenkels).
Fixierung, fixiert
Befestigung, befestigt.
Flexion
Beugung, bezeichnet die aktive oder passive Bewegung einer Gliedmaße, eines Gliedmaßenteils oder der Wirbelsäule aus der Streck- bzw. Mittelstellung in die Beugestellung.
Fraktur am Stumpf
… Knochenbruch am Stumpf.
frontal
nach vorne zu (Frontalebene, Stirnebene).
Fußpassteil
Teil der Prothese, der den menschlichen Fuß ersetzt.
Gluteus, gluteal
Gesäßmuskel, zum Gesäßbereich gehörend.
Gonarthritis, Gonitis
Entzündung des Kniegelenks.
Hautnekrose
lokale Gewebstod in einem lebenden Organismus.
hemi
halb.
heterogen
verschieden zusammengesetzt, ungleichartig.
homogen
gleichartig, gleichstoffig.
Hüftgelenkpassteil
Teil der Prothese, welcher die menschliche Hüfte ersetzt.
hyper
übermäßig, darüber hinaus (Vorsilbe).
Hyperlordose
verstärkte Lendenlordose, Hohlkreuz.
hypo
unter, weniger (Vorsilbe).
Hämatom
Bluterguss.
idiopathisch
spontan, selbstständig, ohne erkennbare Ursache beginnend (z. B. idiopathischer Stumpfschmerz).
idiopathische Schmerzen
Schmerzen unbekannter Ursache und ungeklärter Herkunft.
Immobilisierung, immobilisieren
Ruhigstellung, ruhig stellen.
Indikation, indizieren
Anzeigestellung, Notwendigkeit, anzeigen, notwendig machen.
Infra
unterhalb.
initial
anfänglich, beginnend.
Inkongruenz, inkongruent
Ungleichheit, ungleich, nicht passend.
Innenschaft
Schäfte können zusätzlich zur harten äußeren Hülle mit einer weicheren, flexiblen inneren Hülle gestaltet werden.
Instabilität, instabil
mangelhafte Festigkeit, locker.
Insuffizienz, insuffizient
Funktionsschwäche, ungenügend.
Interimsprothese
Prothese, welche in den ersten drei bis sechs Monaten nach der Operation bis zum Eintritt eines stabilen Stumpfvolumens getragen wird. Im Wesentlichen gleicht die Funktion der Interimsprothese bereits der späteren definitiven Prothese, doch sie ermöglicht eine regelmäßige Nachpassung an das sich ändernde Stumpfvolumen.
Interimsversorgung
zwischenzeitliche, provisorische Versorgung vor der endgültigen Versorgung.
irreversibel
nicht mehr rückgängig zu machen.
Ischium, ischial
… Sitzbein, zum Sitzbein gehörig.
Kalkaneus (Calcaneus)
Fersenbein.
kapsulär
eine Gelenkkapsel betreffend.
Karbon
Werkstoffe, die aus Kohlenstoff bestehen. Umgangssprachlich wird der Begriff auch für Karbonfaserverbundwerkstoffe verwendet. Eingesetzt wird die Karbonfaser unter anderem beim Bau von Prothesenpassteilen oder Prothesenschäften. Karbon zeichnet sich durch Leichtigkeit, enorme Zugfestigkeit
und hohe Energierückgabe bei Biegung aus.
kaudal
steißwärts, zu den Füßen, nach unten hin.
Kniekappe
modellierte Kniebandage aus textilem, gummiartigem Gewebe.
Kniepassteil
Teil der Prothese, ersetzt das menschliche Knie.
Kondylen
seitliche Verbreiterung des Oberschenkelknochens an seinem unteren
Ende.
Kondylenschaft
Schaft, der die Kniekondylen umfasst (auch kondylenumgreifender oder suprakondylärer Schaft).
Kondylus, kondylär
Gelenkkopf, Gelenkknorren, zum Gelenkkopf.
Kongruenz, kongruent
Übereinstimmung, übereinstimmend, identisch.
konkav
ausgehöhlt, nach innen gewölbt.
konservativ
schonend, erhaltend, im Sinne nicht-operativ gemeint.
Konstitution
körperliche Verfassung.
Kontraktur
eine bleibende, nicht rückbildungsfähige Verkürzung.
kontralateral
gegenseitig, auf der anderen Körperseite lokalisiert.
Kontusion
Prellung.
konvex
vorgewölbt, nach außen gebogen.
Kosmetik
Verkleidung der Prothese.
kranial
… zum Kopf hin, nach oben hin
.
lateral
seitlich.
Ligamentum
festes, sehnenähnliches Band aus Bindegewebe zur Verbindung beweglicher Teile des Knochensystems, besonders an Gelenken.
Linerversorgung
spezielle Befestigungstechnik des Schaftes am Stumpf. Ein Strumpf (Liner) aus flexiblem Kunststoff (Silikon o.ä.) wird von der Stumpfspitze über den gesamten Stumpf gerollt bzw. geschoben. Ein Abziehen des Strumpfes ist durch die vollflächige Haftung am Stumpf nicht möglich. Am Stumpfende wird der Liner mittels Stahlstift, Gewindestift oder Dichtlippe am äußeren Schaft mit der Prothese verbunden.
Longuette
längliches, meist mehrlagiges Verstärkungsmaterial (z. B. Gipsbinde).
Lotusadapter
unter dem Oberschenkelschaft eingebaut, ermöglicht er das Nachobendrehen des Unterschenkels, z. B. zum Überschlagen der Knie.
Luxation, luxieren
Verrenkung, verrenken.
Läsion
Verletzung.
Medizinischer Dienst der Krankenkassen (MDK)
sozialmedizinischer Beratungs- und Begutachtungsdienst der gesetzlichen Kranken- und Pflegeversicherung.
metatarsal
zum Mittelfuß gehörend.
Modularbauweise
Ein Modul ist ein austauschbares Element eines Systems. In diesem Fall ist das System die Prothese als Ganzes mit den Modulen Schaft, Hüftpassteil, Kniepassteil und Fußpassteil. Bei Prothesen in der Modularbauweise werden die tragenden und funktionsgebenden Teile getrennt von den kosmetischen Teilen der Prothese zusammengestellt und montiert (auch Skelettbauweise).
Modularsystem
aus mehreren versch. Konstruktionselementen bestehendes orthopädisches Hilfsmittel.
Nekrose, nekrotisch
Gewebetod, abgestorben.
Neuraltherapie
eine Behandlungsmethode zur „Entblockierung“, z.B. durch Injektion von Schmerzmitteln in den Schmerzbereich.
Neurom
siehe Amputationsneurom.
Neuropathie, neuropathisch
Nervenleiden, nervenkrank.
O-Bein
Varusverbiegung der Beinlängsachse.
Oe(Ö)dem, ödematös
Ödem: sicht- und tastbare Flüssigkeitsansammlung im Gewebe. Schwellung.
ödematös: geschwollen.
Orthoprothese
Konstruktion aus einem proximalen Orthesenelement u. einem distalen Prothesenelement.
Osseointegration
(osseo = Knochen, knöchern) Technik zur Befestigung der Prothese direkt am Stumpf, die auf den Schaft verzichtet. Ein Befestigungsstift wird im Knochen des Stumpfes verankert und durch das Stumpfende durch die Haut geführt. Hier wird die Prothese befestigt.
Ossifikation
Knochenbildung, knöchern.
Ossifikation, ossär
Knochenbildung, knöchern.
Osteomyelitis
Knochenmarkentzündung.
Osteosynthese
Verbindung zweier o. mehrerer Knochen mittels Metallplatten, Schrauben, Nägeln, Spickdrähten.
Palma, palmar
Hohlhandfläche, handinnenseits.
Palpation, palpieren
Tastuntersuchung, abtasten.
Paralyse, paralytisch
vollständige Lähmung, gelähmt (nur im Sinne einer schlaffen Lähmung).
Parese, paretisch
Erschlaffung, Lähmung, gelähmt (schlaff oder krampfartig).
Patella
Kniescheibe.
pathologisch
unnatürlich, unnormal, krankhaft.
Pelotte
Druckpolster.
Pelvis
Becken.
Peripherie, peripher
Außenregion, außen.
peroneus, peroneal
zum Wadenbein gehörend.
Pes
Fuß.
Phantomschmerz
Schmerz, den Amputierte in den nicht mehr vorhandenen Gliedern, den so genannten Phantomgliedern, empfinden. Phantomschmerzen treten bei einem erheblichen Prozentsatz von Amputierten auf. Sie sind bei Betroffenen zum Teil konstant oder anfallsartig. Sie sprechen oft gut auf Opiate an. Das Risiko, dass Phantomschmerzen auftreten, kann durch eine gezielte Schmerztherapie vor und während der Amputation deutlich verringert werden.
Phantomsensationen
Gefühle im amputierten Glied, die evtl. unangenehm, aber nicht schmerzhaft sind. Empfunden werden z. B. Temperatur- und Berührungserscheinungen auf der Hautoberfläche, die Wahrnehmung der Lage und Form, spontane Bewegungen oder Kribbeln.
plantar
zur Fußsohle gehörig.
poly
viel, vielfältig (Vorsilbe).
post
nach, nachher (Vorsilbe).
posterior
hinten gelegen.
postoperativ (post op)
einer Operation nachfolgend.
Progredienz, progredient
Fortschreiten, fortschreitend.
progressiv
fortschreitend.
Progressive Muskelrelaxation
ein Entspannungsverfahren nach Jacobson als Alternative zum Autogenen Training.
Prominenz, prominent
Vorwölbung, vorgewölbt.
Pronation
Anheben des lateralen (äußeren) Hand- oder Fußrandes.
Prophylaxe, prophylaktisch
Vorbeugung, Verhütung, vorbeugend.
Prothese
(griech. prósthesis = das Hinzufügen, das Ansetzen) Körperersatzstück zum Ausgleich fehlender Körperteile.
proximal
körpernahe.
prä
vor, vorher (Vorsilbe).
Prävention
Verhütung.
Pseudarthrose
Falschgelenk.
PTB
Abkürzung in der Prothetik: patella-tendon-bearing = Patellasehnen-Belastungsprinzip.
PTS
Abkürzung in der Prothetik: prothèse tibiale supracondulaire = über die Femurkondylen reichende Unterschenkelprothese.
Quadrizeps
Kurzform für die vierköpfige Oberschenkelmuskel.
Quengelung, quengeln
langsame passive Gelenkmobilisation mittels Schienentherapie.
Radius
Speiche, Knochen des Unterarms.
Redression, redressieren
Zurückdrängung, zurückbiegen.
Rehabilitation
Maßnahme zur körperlichen, sozialen und seelischen Wiedereingliederung eines behinderten Menschen in das Berufs- und Privatleben. Die Rehabilitation nach einer Amputation umfasst die prothetische Versorgung, die ganzheitliche Kräftigung des Körpers, die Gehschulung und evtl. berufliche und emotionale Rehabilitationsmaßnahmen.
Reklination, reklinieren
Rückwärtsneigung, rückwärts neigen.
Retroversion
Rückwärtswendung.
reversibel
umkehrbar.
Rezidiv, rezidivierend
Rückkehr, Wiederkehr eines krankhaften Zustandes, wiederkehrend.
Rohrskelettsystem
Prothesenkonstruktion mittels vorgefertigter Komponenten (Modularbauweise).
Rotation
Drehung.
Rotationselement
ermöglicht die abschnittsweise Drehung der Versorgung.
sagittal
in Pfeilrichtung, geradeaus gerichtet.
Schaft
Teil der Prothese, verbindet den Stumpf mit dem Rest der Prothese.
Schalenbauweise
Die tragenden und funktionsgebenden Teile werden nicht getrennt voneinander zusammengebaut. Die Schalenbauweise wird heute nur noch in Einzelfällen eingesetzt.
Schwungphase
Teil der Schrittfolge des Menschen. In der Schwungphase wird das Bein nach
vorne geführt, während sich das andere Bein in der Standphase befindet.
Silikonliner
verbinden den Stumpf mit dem Schaft.
sinister
links.
spondyl
zur Wirbelsäule gehörig.
Stumpf
…ist der nach der Amputation eines Gliedmaßenteils zurückbleibende Gliedmaßen-Endteil.
Stumpfschmerzen
sind direkt am Amputationsstumpf lokalisiert.
Stumpfschwankung
Volumenänderung des Stumpfes, Ursachen hierfür können z. B. Muskelabbau, Gewichtsveränderung oder Veränderung der Gewebsflüssigkeit sein.
Subduktus
unterzogen, unterlegt.
Subluxation
unvollständige Ausrenkung.
Superduktus
überlagert (z. B. digitus superductus = dorsal überlagerte Zehe).
Supination
Drehung von Hand oder Fuß durch Anheben des inneren Randes.
Supinationskeil
mediale oder innere Einlagenerhöhung.
supra
oberhalb (Vorsilbe).
Symphyse
Schamfuge, knorpelige Schambeinverbindung.
Symptom, symptomatisch
Anzeichen, Krankheitszeichen, auf eine Krankheit hinweisend.
Syndesmose
bandhafte Verbindung zwischen zwei Knochen.
Syndrom
Krankheitsbild.
Synostose
… knöcherne Verbindung zwischen zwei Knochen.
Talus
Sprungbein
Tarsus, tarsal
Rückfuß, zum Rückfuß gehörend.
Tibia
… Schienbeinknochen.
Tonus
Spannungszustand der Muskeln.
Torsion
Verdrehung.
Trauma
bezeichnet die schädliche physische oder psychische Einwirkung auf den Organismus.
Triggerpunkte
sind Reizpunkte, die bei Berührung Schmerzen auslösen.
Trochanter
knöcherner Rollhügel.
Tuber
Höcker.
Tuber
Sitzknochen, Teil des Beckens, der beim Sitzen belastet wird.
Tuberbank
Hinterer Teil des Schaftrandes, auf dem der Tuber aufsitzt und Körpergewicht auf die Prothese überträgt. Nur gebräuchlich bei querovalen Schaftsystemen.
Tuberosita
Rauhigkeit, höckerige Knochenoberfläche als Ansatzstelle für Sehnen, Muskeln.
Tubersitz, -aufsitz
Abstützungspunkt des Sitzbeins bei Prothesen oder Orthesen.
Tuberumgreifender Schaft
Umfasst den Tuber und verspannt den Schaft am Becken (auch CAT-CAMSchaft).
Ulna
Elle, Knochen des Unterarms.
V2A-Stahl
nichtrostende Stahllegierung.
valgus
X-förmige Gelenkstellung.
varus
O-förmige Gelenkstellung.
ventral
bauchseitig, vorne.
Versorgung
ist der übergeordnete Begriff für alle vom Orthopädietechniker erbrachten Leistungen einer prothetischen Versorgung.
volar
zur Handfläche gehörig.
Vollkontaktschaft
ist exakt an die Anatomie des jeweiligen Stumpfes angepasst, d.h. der gesamte Innenbereich des Schaftes liegt direkt an der Haut des Stumpfes an. Diese Form erzielt eine gleichmäßige Druckverteilung des Körpergewichts auf die Prothese. Zusätzlich wird Halt und Kraftübertragung über die gesamte Stumpfoberfläche ermöglicht.
Zyste
Hohlraum, Blase (z. B. Baker-Zyste in der Kniekehle).
Auszüge aus der „Technischen Kinderorthopädie von R. Bernbeck, J. Pramschiefer, H. D. Stolle“ und mit freundlicher Genehmigung der eurocom – European Manufacturers Federation for Compression Therapy and Orthopaedic Devices und der Selbsthilfegruppe für Amputierte in OWL e.V.
Osseointegration
Artikel aus der Amputee-Ausgabe 2/2013
Die Endo-Exo-Prothese – wieder Boden unter den Füßen
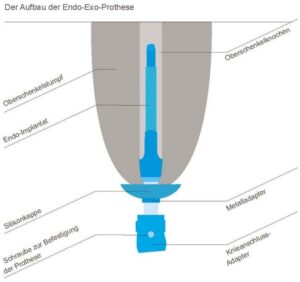
Das griechische Wort „endo“ steht für innen, „exo“ für außen – gleichzeitig innen und außen. Diese Art von Prothese geht wortwörtlich durch die Haut.
Arm- oder Beinamputierte können dank moderner Medizintechnik ein selbständiges Leben führen, ihrem Beruf nachgehen und sogar Weltrekorde laufen. Künstliche Hightech-Gliedmaßen mit eingebauten Sensoren und Mikroprozessoren können heutzutage einen Großteil der Funktion eines gesunden Beines ersetzen. Dennoch haben viele Prothesenträger nach Amputation einer unteren Extremität Probleme beim Gehen, Stehen oder Sitzen. Dabei ist nicht das Prothesenbein selbst der Schwachpunkt, sondern die Verbindung zwischen dem Beinstumpf und der Prothese. Üblicherweise erhalten Beinamputierte sogenannte Schaftprothesen , die wie eine Art Köcher um den Stumpf liegen. Beim Laufen ist dadurch eine unökonomische Kraftübertragung vom Weichteilmantel des Stumpfes auf die Schaftprothese erforderlich. Durch die hierbei auftretenden Scherkräfte kann es zu Schwellungen, Druckstellen und Entzündungen am Beinstumpf kommen. Schon geringe Schwankungen des Körpergewichts können zu einem Fehlsitz des Schaftes führen, wodurch die oben beschriebenen Probleme weiter begünstigt werden.
Seit etwa 20 Jahren arbeiten Medizintechnik und Orthopädie an einer Lösung für diese Probleme. Ausgehend vom Wissen der Zahnimplantologie, bei der künstliche Zähne auf im Kiefer verankerte Titanstifte gesteckt werden, wurde in Lübeck ein knochengeführtes, durch die Haut nach außen geleitetes Implantat entwickelt, an welche die Exoprothetik angeschlossen wird. „Die direkte Verbindung zwischen Knochen und Prothese hat sich zur Behandlung nach Zahnverlust millionenfach bewährt. Warum soll sie nicht auch bei der Behandlung von Beinamputierten funktionieren“, erklärt Dr. Horst-Heinrich Aschoff, Chefarzt für Plastische, Hand- und Rekonstruktive Chirurgie der Sana Kliniken Lübeck.
 |
 |
| Dr. md. Aschoff | Endo-Exo-Prothese |
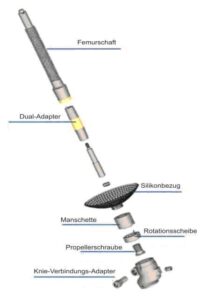
“Es wurde ein neuer Weg gesucht und wir haben ihn beschritten”, so Aschoff. Seit 1999 finden die knochengeführten Prothesen in Lübeck Anwendung. Dabei bekommt der Patient in einer ersten ca. einstündigen Operation das „Endomodul“ der Prothese in den verbliebenen Ober- bzw. Unterschenkelknochen implantiert. Die Wunde wird dann wieder verschlossen; die dreidimensionale, unebene Oberfläche des Implantats ermöglicht im Anschluss eine Ein- und Durchbauung von Knochenzellen, sodass ein stabiler und dauerhafter Verbund von Implantat und Knochen gewährleistet ist (Osseointegration). Nach Ablauf von sechs Wochen Einheilungszeit wird in einem zweiten Operationsschritt der Anschluss nach außen geschaffen. Durch das sog. „Stoma“ wird dabei eine Verbindung von Innen nach Außen geschaffen und das „Endomodul“ mit einem durch die Weichteile dringenden Brückenstück verbunden. An dieses kann dann das „Exomodul“ mit dem künstlichen Kniegelensystem respektive Unterschenkel und Fußprothese angeschlossen werden . Dabei orientiert sich das System an dem Modell des Hirschgeweihs, bei dem ebenfalls eine Verbindung von Innen nach Außen durch die Haut existiert. Über ein spezielles Aufbautraining kann ein ansonsten gesunder Patient bereits acht bis zehn Wochen nach dem Ersteingriff mit seiner neuen integralen Prothese unter Vollbelastung wieder laufen.
 |
 |
Statistiken sprechen gegen die allgemeine Skepsis
Über 70 Implantate wurden bis heute in Lübeck gesetzt. Eine Patientin trägt ihre Endo-Exo-Prothese bereits seit 13 Jahren. “Das Gangbild ist fast das eines gesunden Menschen. Der Energieverbrauch beim Tragen dieser Prothesen liegt etwa zwischen dem eines Gesunden und dem eines Schaftprothesenträgers”, erklärt Aschoff, rund 30 Prozent Energieersparnis seien das. “Natürlich gibt es immer die Schwachstelle von außen nach innen, die Schulmedizin ist skeptisch wegen der Infektionsgefahr.” Jene allerdings habe man gut im Griff. Das liest sich auch aus den Statistiken der Klinik. Demnach musste insgesamt lediglich in zwei Fällen die integrale Prothese ersatzlos explantiert werden, und seit 2009 gab es keine nachträglichen Eingriffe mehr aufgrund von Entzündungen.In den Niederlanden (Nijmegen) und in Australien (Sydney) wird das Verfahren ebenfalls erfolgreich angewendet. Seit 2008 tragen deutsche Krankenkassen die Behandlung.
Nicht für alle geeignet
Ausgeschlossen sind zum Beispiel Jugendliche, deren Skelett noch wächst, ebenso PatientInnen, die eine Gliedmaße aufgrund von Diabetes verloren haben, da hier eine erhöhte Infektionsgefahr und eine verminderte Knochenqualität besteht. Kontraindiziert sind zum Teil auch psychiatrische Erkrankungen, Arteriosklerose, Dauermedikation mit Chemotherapeutika oder Cortikosteroiden und ein zum Implantationszeitpunkt bestehender florider Infekt.
In Lübeck sind es zu etwa 80 Prozent Unfallopfer, aber auch einige Patienten mit Knochentumoren und Zustand nach infizierten Kniegelendoprothesen die sich für eine Endo-Exo-Prothese entschieden haben.
Die Welt spüren
Die Endo-Exo-Prothese macht Unmögliches möglich: Prothesenträger spüren förmlich wieder den Boden unter den Füßen und laufen sicher und harmonisch.
„Es ist wie früher, der Sand fühlt sich genauso an“, stellte Sebastien E. bei einem Spaziergang am Strand fest. Der an beiden Beinen amputierte Franzose wurde mit zwei Endo-Exo-Femurprothesen versorgt. So wie er berichten alle Patienten von Dr. Aschoff, dass sie wieder spüren können, wie der Untergrund, auf dem sie laufen, beschaffen ist. Wenn das Implantat mit dem Knochen verwachsen ist und die Kraft beim Auftreten wieder direkt in den Knochen geleitet wird, funktioniert offenbar auch die Wahrnehmung der Stellung und Bewegung des eigenen Körpers wieder.
Dieses als „Osseopercpetion“ also Knochenempfinden bezeichnete Phänomen ist wissenschaftlich noch nicht endgültig geklärt. Fest steht, dass dafür Propriozeptoren zuständig sind (von lateinisch proprius ‚eigen‘ und recipere ‚aufnehmen‘). Sie sorgen dafür, dass man zB selbst mit geschlossenen Augen jede Bewegung eines Arms oder Beins durch den anderen identisch nachstellen kann. Propriozeptoren sind auch dafür zuständig, dass wir wahrnehmen, wie viel Muskelkraft wir aufwenden müssen, um eine Bewegung durchzuführen. Und sie sind maßgeblich daran beteiligt, dass wir, ohne hinzuschauen, genau spüren, ob wir über Kies, Sand, Erde oder Asphalt laufen.
FAZIT
Für einen relativ kleinen Personenkreis an Prothesenträger mit schwierigen Stumpfverhältnissen, die immer wieder Probleme mit Schaftversorgungen haben, lohnt sich vielleicht der Weg nach Lübeck.
Noch mehr Informationen hält die Internetseite www.osseointegration-germany.de bereit.
Vorteile der Endo-Exo-Prothese im Überblick
- Die Kraft wird direkt vom Knochen in die Prothese übertragen
- Verbesserte Wahrnehmung der Bodenbeschaffenheit
- Präzise Führung der Prothese
- Natürliche Beanspruchung des Hüftgelenkes
- Verbesserte Beweglichkeit des Hüftgelenkes
- Effektiveren Gebrauch der Muskelgruppen von Becken und Oberschenkel
- Geringerer Energieverbrauch beim Gehen
- Größerer Tragekomfort u.a. auch beim Sitzen
- Kein Schaft, keine Störkanten eines Prothesenschaftes
- Einfache Handhabung
- Volumenschwankungen des Stumpfes haben keine Auswirkung auf den Sitz der Prothese
- Schwankungen des Körpergewichtes haben keinen Einfluss auf den Sitz der Prothese
- Es entstehen keine Hautirritationen aufgrund von Reibung, Scheuern, Druck, Schweiß oder Hitze
- Kein vermehrtes Schwitzen
Knochen erobert Metall – Mit beiden Beinen auf dem Boden
Geistiger Vater der Endo-Exo-Prothese ist Dr. Hans Grundei, Gründer und Chef der S&G Orthopaedic GmbH in Lübeck. Der Orthopädietechniker ist seit vielen Jahrzehnten ein begeisterter Tüftler. Er hält über 1.400 Patente und wurde für seine Erfindungen mit dem Bundesverdienstkreuz und dem Deutschen Innovationspreis ausgezeichnet.
Bereits Anfang der 1980er-Jahre stellte Grundei dem Fachpublikum eine Endoprothese vor, die aus einem Material bestand, das ohne Zement eine feste Verbindung mit dem Knochen eingeht. „Spongiosa Metall I“ war das Ergebnis von zahllosen Experimenten mit verschiedenen Materialien, die eine schwammähnliche Oberfläche hatten und damit der menschlichen Knochenstruktur nahekamen.
Heute sind unterschiedliche gitterartige, dreidimensionale Oberflächenstrukturen im In- und Ausland Standard bei Prothesen, die im Körperinneren verankert werden. Ein entsprechendes Metallimplantat, das den Knochen dazu anregt, in die Metalloberfläche hineinzuwachsen, wird auch bei der Endo-Exo-Prothese eingesetzt. Dabei findet Titan Anwendung, ein Edelmetall, das äußerst korrosionsbeständig und stabil ist sowie vom Körper angenommen wird und hypoallergen ist. So werden Abwehrreaktionen des Immunsystems, wie Allergien oder Entzündungen, weitestgehend vermieden.
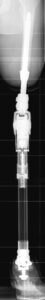
Die Schwammstruktur der Oberfläche des Implantats gewährleistet wie schon erwähnt die Durchbauung mit Knochengewebe. In den zahlreichen und dicht aneinander gepackten Hohlräumen sprießen Osteoblasten ein – das sind spezielle Knochenzellen, die für die Produktion der Grundsubstanz des Knochens verantwortlich sind. Der Begriff „Osseointegration“ entspringt den lateinischen Worten für ‚Knochen‘ (Os) und ‚Einbinden‘ (integrare). Die Osseointegration sichert einen dauerhaften, stabilen Halt des Implantats im Knochen und vermittelt den Prothesenträgern letztlich das Gefühl, mit beiden Beinen wieder fest im Leben zu stehen.
 |
 |
| Stabilität durch die Spongiosa-Metall-2®-Oberfläche des Implantats | Durchwachsen der Struktur |
Fotos: ESKA Orthopaedic / Dr. Aschoff
 |
 |
Ratgeber für Beinamputierte
Vor drei Jahren erschien er zum ersten Mal: der Patientenratgeber „Beinamputation – Wie geht es weiter?“ des Industrieverbandes eurocom. Zahlreichen Betroffenen und deren Angehörigen hat er seitdem wertvolle Hilfe geleistet und ihnen Antworten auf die drängendsten Fragen nach der Beinamputation gegeben. Grund genug für die zusammengeschlossenen Prothesen-Hersteller den Ratgeber grundständig zu überarbeiten, zu aktualisieren und in frischem Layout neu herauszugeben. So wurden insbesondere der sozialrechtliche Teil, aber auch das Adressverzeichnis und die Darstellung der prothesentechnischen Möglichkeiten dem aktuellen Stand angepasst.
Auch in der Neuauflage finden frisch Beinamputierte wieder zahlreiche Informationen. Sie erfahren, wie es nach der Amputation weitergeht, welche rechtlichen Ansprüche sie haben, wie die Rehabilitation ablaufen sollte und welche Prothesen und Passteile es gibt. Sportarten, die mit Prothese ausgeübt werden können, werden vorgestellt. Drei Beispiele von Betroffenen, die ihr Leben mit Prothese erfolgreich meistern, sollen Mut machen und zeigen, dass eine Amputation nicht das Ende bedeutet, sondern immer auch einen Neuanfang. Der umfangreiche Serviceteil mit zahlreichen Adressen und einer nach Bundesländern sortierten Übersicht von Selbsthilfegruppen rundet den Ratgeber ab.
Wie schon die erste Auflage ist auch die Neuauflage in enger Zusammenarbeit mit Betroffenen entstanden, unter anderem mit dem Bundesverband für Menschen mit Arm- oder Beinamputation e.V.
Der Patientenratgeber „Beinamputation – Wie geht es weiter?“ ist auch erstmalig über den Bundesverband erhältlich – und zwar im so genannten Ampu-Rucksack. Außerdem kann der Ratgeber wieder über die Internetseite der eurocom unter www.eurocom-info.de bestellt werden.
Leitlinie Rehabilitation nach Amputation der unteren Extremität
Rehabilitation nach Majoramputation (Amputation oberhalb des Knöchels) an der unteren Extremität
In der Leitlinien der Deutschen Gesellschaft für Orthopädie und Orthopädische Chirurgie (DGOOC) und des Berufsverbandes der Ärzte für Orthopädie (BVO) wird sehr gut dargestellt wie eine Rehabilitation auszusehen hat.
Die Leitlinie stellt eine Orientierungshilfe für den klinischen Alltag dar. In ihr wird das Wissen der beteiligten Berufsgruppen unter Beachtung der aktuellen Forschungsergebnisse zusammengefasst. Die Leitlinie dient den klinisch tätigen Berufsgruppen als konkrete und explizit formulierte Entscheidungshilfe, sie soll als Handlungs- und Entscheidungskorridor gesehen werden, von der in begründeten Einzelfällen auch abgewichen werden kann.
Die Leitlinie soll den Ablauf der Rehabilitation nach Amputationen an den unteren Extremitäten aufzeigen, die dabei erforderlichen Schritte beschreiben. Dies betrifft insbesondere auch die sektorenübergreifende rehabilitative Begleitung der amputierten Patienten. Durch diese Leitlinie soll die Behandlungs- und Ablaufqualität in der Rehabilitation von Patienten nach Amputationen an den unteren Extremitäten verbessert werden und zu einem wirtschaftlicheren Umgang in der Versorgung beitragen. Hauptziel ist die Behebung von Teilhabestörungen der betroffenen Patienten.
Die Anwenderzielgruppe sind in der Rehabilitation tätige Ärzte, Akutmediziner, die mit Amputationschirurgie befasst bzw. betraut sind, die Physio- und Ergotherapeuten, der Pflegedienst, Orthopädietechnik, der psychologische Dienst und die Sozialarbeiter in der Rehabilitation, die sich mit Patienten nach primären Amputationen der unteren Extremitäten befassen, aber auch die Kostenträger und die Patienten selbst.
AWMF-Leitlinien-Register Nr. 033/044:
Leitlinie Rehabilitation nach Majoramputation





Comments are closed.